Pusat Kebijakan dan Manajemen Kesehatan FK – KMK UGM melalui dukungan Knowledge Sector Initiative bekerjasama dengan Universitas Sumatera Utara – (15/12/2021) menyelenggarakan kegiatan Pasca Forum Nasional dengan topik “Dukungan Perguruan Tinggi di Berbagai Provinsi dalam Penguatan dan Keberlanjutan Kebijakan JKN di Daerah”. Kegiatan sesi 2 ini mengangkat sub topik “Analisa Penyakit Katastropik untuk Penguatan Dan Mencapai Keadilan Kebijakan JKN di Sumatera Utara”. Kegiatan Pasca Forum Nasional merupakan keberlanjutan dari kegiatan Forum Nasional JKKI Ke-11 pada 11 – 26 Oktober 2021. Kegiatan ini dilakukan dengan tujuan untuk memperkuat pelaksanaan JKN di daerah dan memperkuat kebijakan – kebijakan pembangunan kesehatan di daerah, khususnya pengendalian penyakit katastropik yang menyedot pembiayaan kesehatan yang sangat besar di Provinsi Sumatera Utara.
Melalui dukungan Knowledge Sector Initiative (KSI), PKMK FK – KMK UGM bekerjasama dengan Universitas Sumatera Utara mengundang beberapa narasumber yaitu Dr. Juanita, SE, M.Kes. (Dosen FKM Unisersitas Sumatera Utara) dan M. Faozi Kurniawan, SE., Akt., MPH (Peneliti Kebijakan JKN, PKMK FK – KMK UGM). Selain itu, diskusi ini juga mengundang beberapa pembahas yaitu Leonard Presley Sitorus, SKM, M.Si (Dinas Kesehatan Provinsi Sumatera Utara ) dan Johana (Asisten Deputi JPKR, Direktorat Pelayanan, BPJS Kesehatan). Selama diskusi berlangsung dipandu oleh Dr. Siti Khadijah Nasution, SKM, M.Kes. (Dosen FKM Unisersitas Sumatera Utara). Diskusi dibuka oleh Tri Muhartini, MPA selaku PJ Kegiatan Pasca Forum Nasional dan dilanjutkan oleh Prof. dr. Laksono Trisnantoro, MSc, PhD (Staf Khusus Menteri bidang Ketahanan (Resiliency) Industri Obat dan Alat Kesehatan dan Ketua Board PKMK FK – KMK UGM) yang memberikan pengarahan pentingnya kolaborasi dengan stakeholders dan pemanfaatan data untuk menghasilkan evidence-based policy.
 Laksono mensosialisasikan kembali penggunaan data dashboard yang tersedia di website kebijakankesehatanindonesia.net. Laman ini dapat dipergunakan oleh perguruan tinggi khususnya Universitas Sumatera Utara dan juga para pemangku kepentingan untuk menginput sekaligus memanfaatkan data guna menghasilkan rekomendasi kebijakan berupa policy brief ataupun policy memo. Prof.Laksono juga menyinggung distribusi supply sumberdaya kesehatan yang tidak merata dan terkonsentrasi di perkotaan. Berdasarkan data yang ada, diperlukan kebijakan dokter spesialis maupun pengembangan telemedicine. Selanjutnya, Laksono mengharapkan data yang ada dapat digunakan sebagai dasar untuk perencanaan pemerataan pelayanan kesehatan.
Laksono mensosialisasikan kembali penggunaan data dashboard yang tersedia di website kebijakankesehatanindonesia.net. Laman ini dapat dipergunakan oleh perguruan tinggi khususnya Universitas Sumatera Utara dan juga para pemangku kepentingan untuk menginput sekaligus memanfaatkan data guna menghasilkan rekomendasi kebijakan berupa policy brief ataupun policy memo. Prof.Laksono juga menyinggung distribusi supply sumberdaya kesehatan yang tidak merata dan terkonsentrasi di perkotaan. Berdasarkan data yang ada, diperlukan kebijakan dokter spesialis maupun pengembangan telemedicine. Selanjutnya, Laksono mengharapkan data yang ada dapat digunakan sebagai dasar untuk perencanaan pemerataan pelayanan kesehatan.
 Setelah pembukaan, moderator memberikan kesempatan kepada narasumber pertama yaitu Dr. Juanita, SE, M.Kes. untuk memaparkan materi mengenai “Analisa Penyakit Katastropik Berdasarkan Data Sampel BPJS Kesehatan dan Data Dinas Kesehatan di Provinsi Sumatera Utara”. Juanita menjelaskan kondisi prevalensi penyakit katastropik di Provinsi Sumatera Utara dan ketersediaan supply side untuk pelayanan penyakit katastropik. Penyakit katastropik di Provinsi Sumatera Utara menunjukkan tren yang semakin meningkat.
Setelah pembukaan, moderator memberikan kesempatan kepada narasumber pertama yaitu Dr. Juanita, SE, M.Kes. untuk memaparkan materi mengenai “Analisa Penyakit Katastropik Berdasarkan Data Sampel BPJS Kesehatan dan Data Dinas Kesehatan di Provinsi Sumatera Utara”. Juanita menjelaskan kondisi prevalensi penyakit katastropik di Provinsi Sumatera Utara dan ketersediaan supply side untuk pelayanan penyakit katastropik. Penyakit katastropik di Provinsi Sumatera Utara menunjukkan tren yang semakin meningkat.
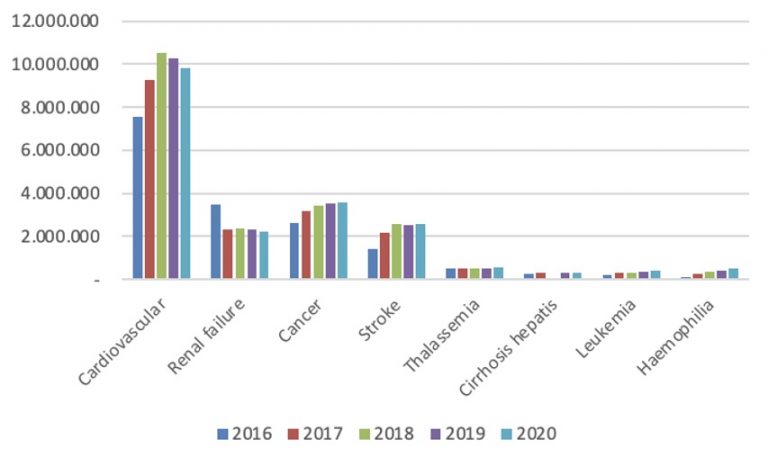
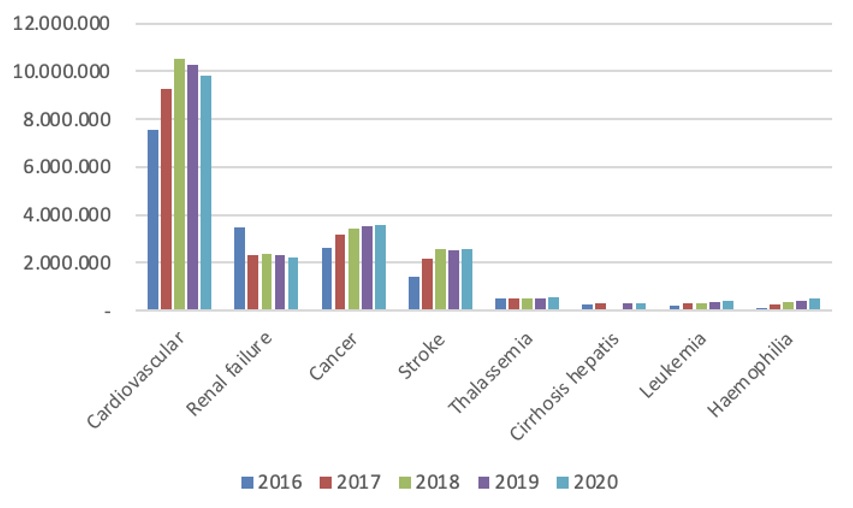
Kunjungan layanan jantung peringkat 5, kunjungan kanker peringkat 7 terbesar, gagal ginjal 6 terbesar, stroke 4 terbesar, pelayanan hepar 4 terbesar di Indonesia. Pekerja Bukan Penerima Upah (PBPU) salah satu segmen di Jaminan Kesehatan Nasional (JKN) yang paling banyak memanfaatkan pelayanan di semua pelayanan penyakit katastropik. Sisi supply menunjukkan dokter spesialis masih belum terdistribusi secara merata, faktanya secara persebaran masih terbanyak berada di Kota Medan. Sebagai rekomendasi, diperlukan penguatan promotif dan preventif di hulu dan dibutuhkan kebijakan pemerintah daerah utk penempatan dokter spesialis di daerah yang belum ada spesialisnya.
 Narasumber yang kedua adalah M. Faozi Kurniawan, SE., Akt., MPH, memaparkan materi “Supply Side Pelayanan Kesehatan Katastropik untuk Mencapai Keadilan dalam Penyelanggaraan JKN”. Sebagai pembuka, ditekankan kembali pentingnya evidence-based policy dalam konteks kebijakan penyakit – penyakit prioritas. Penggunaan data survey dan data rutin sangat bermanfaat dalam menghasilkan evidence-based policy.
Narasumber yang kedua adalah M. Faozi Kurniawan, SE., Akt., MPH, memaparkan materi “Supply Side Pelayanan Kesehatan Katastropik untuk Mencapai Keadilan dalam Penyelanggaraan JKN”. Sebagai pembuka, ditekankan kembali pentingnya evidence-based policy dalam konteks kebijakan penyakit – penyakit prioritas. Penggunaan data survey dan data rutin sangat bermanfaat dalam menghasilkan evidence-based policy.
Narasumber juga memaparkan pertumbuhan rumah sakit per regional, dimana ketersediaan rumah sakit lebih tinggi di regional 1 (meliputi pulau Jawa) dibanding regional 4 dan 5. Selain itu, disampaikan proporsi biaya katastropik yang berkisar 25 – 31% dari total biaya pelayanan kesehatan. Di Provinsi Sumatera Utara sendiri, biaya klaim pelayanan naik terus setiap tahun (2015 – 2018). Kapasitas fiskal tinggi di Sumatera Utara belum dapat mendorong pertumbuhan rumah sakit. Sebagai penutup, dipaparkan peran universitas, bersama dengan pemerintah daerah untuk dapat menggunakan data terpadu BPJS kesehatan dan data rutin daerah untuk analisis kebijakan dan perencanaan kesehatan.
Pembahas pertama dalam webinar ini adalah perwakilan dari Dinas Kesehatan Provinsi Sumatera Utara, Leonard Presley Sitorus, SKM, M.Si memaparkan gambaran supply side pelayanan kesehatan di Provinsi Sumatera Utara. Pada 2021, terdata ada 210 rumah sakit yang didalamnya ada 26 rumah sakit khusus dan184 rumah sakit umum. Sebanyak 60% dari 210 rumah sakit adalah rumah sakit kelas C dan 40% berada di Kota Medan. Dari 26 rumah sakit khusus, hanya satu rumah sakit yang spesifik untuk pelayanan katastropik, yaitu RS khusus ginjal yang dimiliki swasta. Pada 2020, di Kabupaten Nias Utara dan Nias Barat telah ada rumah sakit kelas D Pratama.
Narasumber juga memaparkan kondisi salah satu pelayanan penyakit katastropik pada tahun 2021, yaitu jantung. Dokter spesialis jantung yang ada di Provinsi Sumatera Utara berjumlah 72 dokter yang terdistribusi di 65 rumah sakit (40 diantaranya kelas C) di 17 kabupaten/kota. Provinsi Sumatera Utara terdiri dari 33 kab./kota, oleh karena itu masih ada 16 kabupaten,/kota yang tidak memiliki dokter spesialis jantung. Ketersediaan cathlab ada di 10 rumah sakit dan 90% ada di Kota Medan. Narasumber merekomendasikan perlunya mendorong akses pelayanan jantung melalui pemaksimalan fungsi rumah sakit oleh karena rumah sakit pemerintah memiliki sumberdaya dokter spesialis jantung. Selain itu juga memanfaatkan pola rumah sakit rujukan regional dimana ada 6 rumah sakit yang mengampu beberapa kabupaten/ kota.
 Pembahas kedua adalah perwakilan dari BPJS Kesehatan, Johana, menjelaskan kembali besarnya pembiayaan katastropik yang menyedot 25 – 31% dari total pembiayaaan kesehatan. Faskes tingkat lanjutan menghabiskan dana sekitar 80% dibanding layanan tingkat pertama, sementara disatu sisi promotif dan preventif ada di layanan tingkat pertama untuk menurunkan kasus katastropik. Digambarkan juga adanya kecenderungan pelayanan yang menurun selama masa pandemi COVID-19. Narasumber juga menanggapi konsentrasi pelayanan yang masih terpusat di kota yang lebih maju, dan di Sumatera Utara sendiri masih banyak desa – desa yang sulit akses ke pusat pelayanan yang lebih maju. Sebagai penutup, disampaikan kesediaan BPJS kesehatan men – support dan memfasilitasi data agregat untuk dianalisis.
Pembahas kedua adalah perwakilan dari BPJS Kesehatan, Johana, menjelaskan kembali besarnya pembiayaan katastropik yang menyedot 25 – 31% dari total pembiayaaan kesehatan. Faskes tingkat lanjutan menghabiskan dana sekitar 80% dibanding layanan tingkat pertama, sementara disatu sisi promotif dan preventif ada di layanan tingkat pertama untuk menurunkan kasus katastropik. Digambarkan juga adanya kecenderungan pelayanan yang menurun selama masa pandemi COVID-19. Narasumber juga menanggapi konsentrasi pelayanan yang masih terpusat di kota yang lebih maju, dan di Sumatera Utara sendiri masih banyak desa – desa yang sulit akses ke pusat pelayanan yang lebih maju. Sebagai penutup, disampaikan kesediaan BPJS kesehatan men – support dan memfasilitasi data agregat untuk dianalisis.
Reporter: Tri Muhartini, MPA (PKMK)
Materi dan Video dapat di akses pada link berikut


 Bapak Jefri dari Asuransi Jiwasraya mengatakan bahwa asosiasi asuransi komersial prinsipnya setuju dengan iur biaya untuk mendidik peserta dan nasabah bahwa preventif lebih penting daripada kuratif. Tapi ada 1 hal concern terkait iur biaya, yaitu terkait kendali mutu kendali biaya tetap terjaga. Misalnya naik kelas dari kelas I ke kelas VIP, ditetapkan 75% dari INACBGs. Dari asuransi komersial berharap jangan kembali ke sistem fee for service.
Bapak Jefri dari Asuransi Jiwasraya mengatakan bahwa asosiasi asuransi komersial prinsipnya setuju dengan iur biaya untuk mendidik peserta dan nasabah bahwa preventif lebih penting daripada kuratif. Tapi ada 1 hal concern terkait iur biaya, yaitu terkait kendali mutu kendali biaya tetap terjaga. Misalnya naik kelas dari kelas I ke kelas VIP, ditetapkan 75% dari INACBGs. Dari asuransi komersial berharap jangan kembali ke sistem fee for service.